- Autor Rachel Wainwright [email protected].
- Public 2023-12-15 07:41.
- Modificat ultima dată 2025-11-02 20:14.
Cauzele infarctului miocardic: cauze și factori predispozanți
Conținutul articolului:
- Infarct: cauze și factori de risc
- Grupuri de risc: impact asupra incidenței sexului, vârstei și locului de reședință
- Prezenți ai infarctului miocardic
- Semne ale unui atac de cord
- Consecințele unui infarct amânat
- Primul ajutor
- Diagnostic
- Tacticile de tratament
- Video
Cauza infarctului miocardic, o boală cardiacă acută în care apare necroza, adică moartea unei porțiuni a mușchiului cardiac, este blocarea vaselor de sânge de către un tromb sau embol, ca urmare a căruia fluxul de sânge în arterele coronare este perturbat, ceea ce duce la un aport insuficient de sânge la inimă.
Infarctul miocardic este o formă clinică de boală cardiacă ischemică (IHD) - o afecțiune care pune viața în pericol, riscul de deces este deosebit de ridicat în caz de infarct extins, acordarea prematură de îngrijiri medicale și apariția complicațiilor. Conform statisticilor, 15-20% din numărul total al tuturor deceselor bruște apar în infarctul miocardic. Aproximativ 20% dintre pacienți mor în stadiul pre-spitalicesc, iar în alte 15% din cazuri, moartea are loc în spital. Cea mai mare rată a mortalității este în primele câteva zile după declanșarea unui atac, din acest motiv, este important să solicitați asistență medicală în timp util și să începeți tratamentul cât mai curând posibil.
Dacă nu există flux de sânge către mușchiul inimii mai mult de 20 de minute, apar modificări ireversibile în acesta cauzate de moartea celulară, care afectează negativ funcționarea organului. Focalizarea necrozei este ulterior înlocuită de țesut conjunctiv (se formează cicatrice post-infarct), totuși, țesutul conjunctiv nu posedă proprietățile inerente țesutului muscular al inimii și, prin urmare, recuperarea completă după un atac de cord nu are loc chiar și cu cea mai favorabilă dezvoltare a evenimentelor.

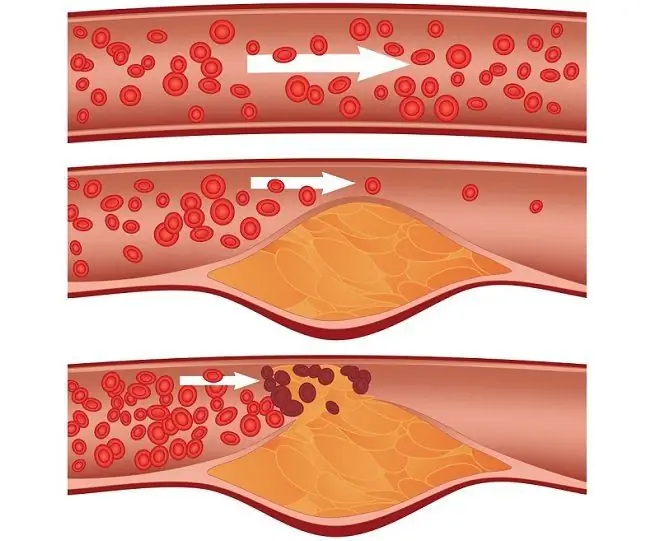
Ateroscleroza arterelor coronare - o cauză directă a infarctului
Infarct: cauze și factori de risc
Principalele motive pentru dezvoltarea infarctului miocardic sunt:
- ateroscleroză - plăcile de colesterol din interiorul vaselor de sânge se rup și intră în arterele coronare cu flux de sânge, blocând fluxul de sânge în ele;
- tromboză - un tromb, ca o placă de colesterol, este capabil să se rupă și să intre în vasul care furnizează sânge mușchiului inimii cu flux de sânge.
O particulă străină care a pătruns în fluxul sanguin și a blocat un vas se numește embol. Nu numai plăcile de colesterol și cheagurile de sânge pot acționa ca un embol, ci și țesutul adipos, bulele de aer și alte particule străine care pot pătrunde în fluxul sanguin în timpul unei leziuni, inclusiv în sala de operație. În plus, cauza infarctului miocardic acut poate fi un spasm al vaselor de sânge (inclusiv pe fondul utilizării necontrolate de droguri sau a consumului de droguri).
Factorii care cresc riscul de a dezvolta un atac de cord includ:
- predispozitie genetica;
- hipercolesterolemie și hiperlipidemie cauzată de tulburări metabolice cauzate de malnutriție sau boli;
- hipertensiune arteriala;
- Diabet;
- hipodinamie;
- obezitate;
- stres;
- suprasolicitarea (atât fizică, cât și psiho-emoțională).
Infarctul miocardic poate apărea ca o complicație a altor boli:
- malformații ale arterelor coronare;
- tumori maligne;
- anevrism aortic;
- boli care afectează endoteliul vaselor de sânge (vasculită, boli sistemice);
- sindrom de coagulare intravasculară diseminată, care s-a dezvoltat pe fondul bolilor infecțioase, scăderea volumului de sânge circulant, boli maligne ale sângelui, intoxicație etc.;
- leziuni mecanice și electrice, arsuri extinse.
Grupuri de risc: impact asupra incidenței sexului, vârstei și locului de reședință
În ultimii ani, au fost raportate tot mai multe cazuri de infarct miocardic la pacienții tineri. Cel mai vulnerabil grup al populației este bărbații cu vârsta cuprinsă între 40 și 60 de ani. În grupa de vârstă de 40-50 de ani, un atac de cord la bărbați se dezvoltă de 3-5 ori mai des decât la femei, ceea ce se explică prin acțiunea hormonilor sexuali feminini, una dintre acțiunile căreia este întărirea peretelui vascular. După ce femeile intră în menopauză (peste 50 de ani), incidența la ele și la bărbați devine aceeași.

Cel mai adesea, infarctul miocardic apare la bărbații de 40-60 de ani.
La pacienții tineri, cauza infarctului miocardic este cel mai adesea defectele cardiace și ale arterelor coronare, la vârstnici - modificări aterosclerotice ale vaselor coronare.
Femeile dezvoltă mai des decât bărbații o formă atipică de infarct miocardic, care duce adesea la depistarea prematură a bolii și explică dezvoltarea mai frecventă a consecințelor adverse la acestea, inclusiv moartea.
Locuitorii din țările dezvoltate industrial și din orașele mari sunt mai susceptibili la apariția bolii, ceea ce se explică prin sensibilitatea lor mai mare la stres, erori nutriționale frecvente și condiții de mediu mai puțin favorabile.
Prezenți ai infarctului miocardic
În tabloul clinic al bolii, se disting cinci perioade: preinfarct, acut, acut, subacut și postinfarct (cicatrici).
Dezvoltarea bruscă a unui infarct este observată numai în 43% din cazuri, la alți pacienți, infarctul miocardic este precedat de o perioadă de angină pectorală instabilă, manifestată prin durere în piept în repaus. Această perioadă poate avea o durată diferită - de la câteva zile la o lună. În acest moment, pacientul dezvoltă așa-numiții precursori - simptome care indică o catastrofă cardiacă iminentă. De regulă, există slăbiciune, oboseală crescută, tulburări de somn (dificultăți de adormire, trezire nocturnă), dificultăți de respirație după un efort fizic minor, amorțeală a membrelor sau senzație de găină în ele. Pot exista tulburări ale analizorului vizual, cefalee, paloare a pielii, transpirație rece, schimbări bruște ale dispoziției, anxietate, anxietate. In afara de asta,pacienții se pot plânge de greață, vărsături, arsuri la stomac.
Semnele enumerate pot să dispară de la sine și să apară din nou, motiv pentru care pacientul le ignoră.
Semne ale unui atac de cord
Primul și cel mai izbitor semn al infarctului miocardic este de obicei durerea toracică. Are o intensitate ridicată, pacienții o descriu ca un pumnal, de neoprit. Durerea arzătoare este apăsătoare, izbucnind în natură (așa-numita durere anginoasă). Sindromul durerii este însoțit de amețeli, transpirație rece, dificultăți de respirație, greață. Tensiunea arterială crește de obicei în timpul unui atac și apoi scade brusc sau moderat. Pacientul poate avea aritmie, tahicardie. Adesea atacul este însoțit de o tuse uscată.
Un atac de durere are adesea un caracter ondulant, durerea dispare, apoi se agravează din nou. Durata unui atac este de obicei de 20-40 de minute, dar poate dura câteva ore și, în unele cazuri, zile. Un semn caracteristic al unui atac de cord, care îl deosebește de angina pectorală, este că administrarea de nitroglicerină nu ameliorează această durere.
Până la sfârșitul perioadei acute, durerea dispare. Persistența sa în perioada acută poate indica dezvoltarea ischemiei zonei de peri-infarct sau a pericarditei. Pe fondul necrozei și al modificărilor inflamatorii în focarul leziunii, temperatura corpului crește. Febra poate dura 10 sau mai multe zile - cu cât suprafața de deteriorare a mușchilor inimii este mai mare, cu atât febra durează mai mult. În aceeași perioadă, pacientul prezintă de obicei semne de hipotensiune arterială și insuficiență cardiacă. Rezultatul bolii depinde în mare măsură de evoluția perioadei acute. Dacă pacientul supraviețuiește în acest stadiu, este urmat de o perioadă subacută, timp în care temperatura corpului este normalizată, sindromul durerii dispare și starea generală se îmbunătățește. În etapa postinfarct, continuă normalizarea relativă a stării pacientului.

Nitroglicerina cu infarct nu poate ameliora durerea, totuși, luarea acesteia ca parte a acordării primului ajutor nu va fi inutilă
Aceasta, cea mai comună formă de atac de cord, se numește tipică sau anginală. Există, de asemenea, forme atipice care diferă între ele și de tabloul clinic anginal din perioada cea mai acută. În toate etapele ulterioare, se observă simptome similare.
Forma astmatică se caracterizează prin scurtarea respirației, până la sufocare și tahicardie - simptome care imită un atac astmatic. Durerea în regiunea inimii este ușoară sau deloc absentă. Această formă a bolii este înregistrată în aproximativ 10% din cazuri și se dezvoltă de obicei la pacienții care au deja un istoric de infarct miocardic și la pacienții vârstnici.
Infarctul miocardic cerebrovascular are simptome similare cu cele ale unui accident vascular cerebral. Pacientul are dureri de cap, amețeli, dezorientare în spațiu, conștiință afectată până la pierderea acestuia, uneori manifestările descrise sunt însoțite de vărsături. Forma cerebrovasculară reprezintă aproximativ 5% din toate cazurile de infarct, frecvența apariției crește odată cu vârsta.
Cu forma gastralgică a unui atac de cord, se observă dureri în abdomenul superior cu radiații în spate. Durerea este însoțită de sughițuri, arsuri la stomac, balonare, eructații, greață, vărsături și, uneori, diaree. Atacul imită o exacerbare a pancreatitei sau a bolilor de origine alimentară. Această formă a bolii este înregistrată în aproximativ 5% din cazuri.
Cu un atac de cord aritmic, simptomul principal sunt aritmiile cardiace. Durerea toracică este ușoară sau absentă. Atacul este însoțit de dificultăți de respirație, creșterea slăbiciunii. Această formă de infarct miocardic este diagnosticată la 1-5% dintre pacienți.
Cu o formă ștearsă, atacul cardiac transferat este adesea detectat mai târziu, fiind o descoperire accidentală atunci când se efectuează un studiu electrocardiografic din alt motiv. Durerea cu acest tip de infarct este absentă sau slabă, există o deteriorare a stării generale de sănătate, oboseală crescută, dificultăți de respirație. Această formă de atac de cord se găsește de obicei la pacienții cu diabet zaharat.
Consecințele unui infarct amânat
Complicațiile unui atac de cord pot apărea încă din primele ore de la debutul bolii, aspectul lor agravând semnificativ prognosticul.
În primele câteva zile, se dezvoltă deseori tulburări ale ritmului cardiac. Fibrilația atrială este una dintre cele mai grave complicații ale infarctului miocardic, deoarece se poate transforma în fibrilație atrială și ventriculară, care în multe cazuri este fatală. În perioada post-infarct precoce, aritmiile cardiace de diferite grade sunt înregistrate în toate cazurile, în perioada post-infarct tardivă - la aproximativ 40% dintre pacienți.
Dezvoltarea insuficienței cardiace ventriculare stângi la un pacient care a avut un atac de cord se manifestă prin astm cardiac, iar în cazuri severe - edem pulmonar. Insuficiența cardiacă ventriculară stângă poate provoca, de asemenea, șoc cardiogen, o altă complicație care poate fi fatală. Șocul cardiogen se manifestă printr-o scădere a tensiunii arteriale sub 80 mm Hg. Art., Tahicardie, acrocianoză, pierderea cunoștinței.
Ruptura fibrelor musculare în zona de necroză provoacă tamponare cardiacă, în care sângele curge în cavitatea pericardică. Cu leziuni miocardice extinse, este posibilă ruptura ventriculară, al cărei risc este cel mai mare în primele 10 zile după un atac.

Fibrilația ventriculară este o complicație gravă a infarctului care poate duce la moarte
La 2-3% dintre pacienți, există un blocaj al arterei pulmonare de către un tromb, care este de obicei fatal.
Complicarea infarctului miocardic prin tromboembolism este observată la 5-7% dintre pacienți.
Tulburarea mintală acută complică atacul de cord în aproximativ 8% din cazuri.
3-5% dintre pacienții cu infarct dezvoltă ulcere ale stomacului și intestinelor.
În 12-15% din cazuri, infarctul miocardic este complicat de insuficiența cardiacă cronică.
O complicație întârziată formidabilă este sindromul postinfarct (sindromul Dressler), cauzat de un răspuns anormal al sistemului imunitar la țesutul necrotic. Inflamarea autoimună poate afecta atât țesuturile corpului din apropiere, cât și cele îndepărtate, cum ar fi articulațiile. Sindromul postinfarct se poate manifesta cu dureri articulare, febră, pleurezie, pericardită. Această complicație se dezvoltă la 1-3% dintre pacienți.
Primul ajutor
Dacă bănuiți un atac de cord, ar trebui să apelați imediat o ambulanță. Înainte de sosirea ei, persoana trebuie să primească primul ajutor. Pacientul trebuie încercat să se calmeze, să se așeze, să îi ofere acces la oxigen, pentru care să slăbească hainele strânse și să deschidă ferestrele din cameră. Dacă aveți nitroglicerină la îndemână, trebuie să dați o pastilă pacientului. Medicamentul nu va ameliora durerea, dar va ajuta în continuare la îmbunătățirea circulației coronare. Pacientul nu trebuie lăsat singur până la sosirea ambulanței. Dacă își pierde cunoștința, ar trebui să începeți imediat compresiunile toracice.
Diagnostic
Principala metodă pentru diagnosticarea unui infarct este ECG, electrocardiografia. În plus față de acesta, se efectuează ultrasunete ale inimii (ecocardiografie) și un test biochimic de sânge. Una dintre metodele specifice infarctului pentru confirmarea diagnosticului este testul troponinei, care poate detecta chiar leziuni miocardice minore. Creșterea troponinei în sânge este observată timp de câteva săptămâni după atac.

Principala metodă pentru diagnosticarea unui infarct este ECG
Tacticile de tratament
Primul ajutor pentru un atac de cord este îmbunătățirea alimentării cu sânge a inimii, prevenirea trombozei și menținerea funcțiilor vitale ale corpului. Tratamentul suplimentar vizează o cicatrice cât mai timpurie a necrozei și o reabilitare cât mai completă.
Succesul reabilitării depinde în mare măsură de cât de responsabil pacientul tratează tratamentul prescris și recomandările pentru schimbarea stilului de viață. Pentru a preveni recăderea (infarctul repetat se dezvoltă în mai mult de o treime din cazuri), este necesar să se renunțe la obiceiurile proaste, să urmeze o dietă, să se asigure o activitate fizică adecvată, să se regleze greutatea corporală, să se controleze tensiunea arterială și nivelul colesterolului din sânge și să se evite suprasolicitarea și suprasolicitarea psihoemoțională este de a elimina toți factorii care contribuie la dezvoltarea infarctului miocardic.
Video
Oferim pentru vizionarea unui videoclip pe tema articolului.

Anna Aksenova Jurnalist medical Despre autor
Studii: 2004-2007 „Primul colegiu medical din Kiev”, specialitatea „Diagnostic de laborator”.
Ați găsit o greșeală în text? Selectați-l și apăsați Ctrl + Enter.