- Autor Rachel Wainwright [email protected].
- Public 2023-12-15 07:41.
- Modificat ultima dată 2025-11-02 20:14.
Papilomavirusul uman la femei
Conținutul articolului:
- Cauze și factori de risc
- Formele bolii
- Simptomele virusului papilomului uman la femei
- Diagnostic
- Tratamentul bolilor cauzate de papilomavirusul uman la femei
- Posibile complicații și consecințe
- Prognoza
- Prevenirea
Papilomavirusul uman la femei este un grup din familia papilomavirusului, care include 27 de specii și peste 170 de tipuri sau tulpini.
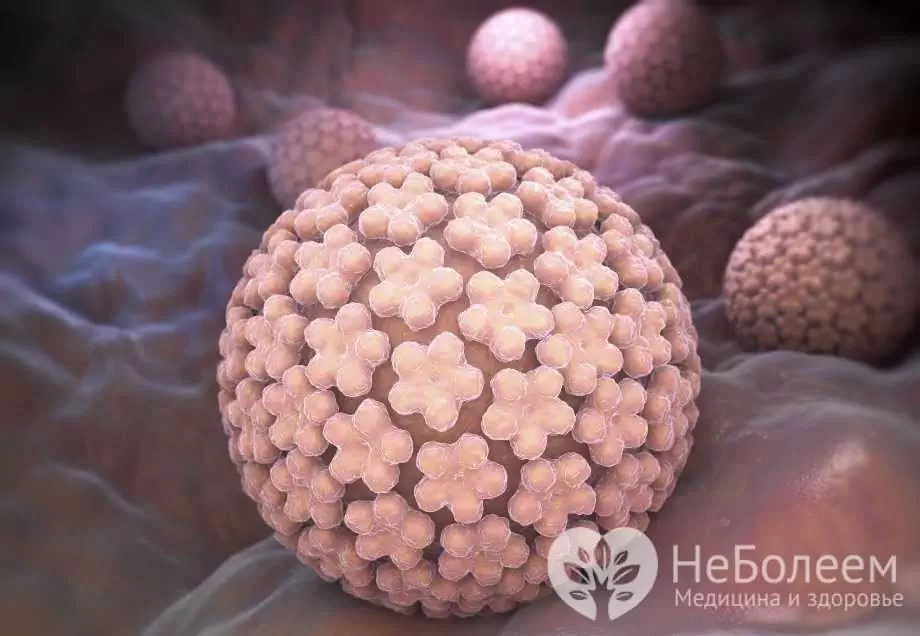
Papilomavirus uman
Papilomavirusul uman este extrem de contagios și răspândit. Potrivit diverselor surse, de la 60 la 90% din toate persoanele în vârstă de reproducere sunt infectate cu virusul papilomului uman. Cel mai mare număr de cazuri de transport al virusului se înregistrează în grupa de vârstă de 18-30 de ani. HPV este capabil să provoace dezvoltarea neoplasmelor benigne și maligne:
- Tipurile HPV 1-5, 7-10, 12, 14, 15, 17, 19-24, 26-29, 49, 57 sunt responsabile de apariția negilor (HPV 1, 2, 4 provoacă negi plantare, HPV 10, 14, 15, 27, 28, 49 - plat, HPV 7 - negi de măcelar, HPV 2, 4, 27, 29, 57 - vulgar, HPV 3, 5, 8, 9 - filiform);
- Tipurile HPV 6, 11, 16, 18, 31, 33, 35, 42-44, 54 determină formarea de veruci genitale sau papiloame ale organelor genitale sau ale tractului respirator;
- Tipurile de HPV 16, 18, 30, 31, 33, 39, 40, 42, 43, 51, 52, 55, 57, 58, 59, 61, 62, 64, 67-70 pot provoca patologie precanceroasă, dintre care cea mai mare tulpinile 16 și 18 sunt oncogene.
Papilomavirusul uman este transmis de la o persoană infectată la o persoană sănătoasă, cu posibilă infecție simultană sau secvențială a mai multor tipuri de virus.
Cauze și factori de risc
HPV pătrunde în corpul unei femei în principal prin contact sexual (probabilitatea de infecție în timpul contactului sexual ajunge la 66%), dar este posibilă și contactul și transmiterea gospodăriei. Când ajunge pe piele sau mucoase, virusul pătrunde în celulă, în interiorul căruia poate fi în citoplasmă (formă episomală sau benignă) sau poate pătrunde în nucleul celulei și introduce genele acesteia în genomul său (formă introzomală sau malignă).
Factorii de risc pentru infecția cu papilomavirus uman la femei includ:
- boli infecțioase ale tractului genito-urinar;
- debut precoce al activității sexuale cu modificări frecvente ale partenerului;
- sex neprotejat;
- avorturi multiple;
- stări de imunodeficiență;
- perioada sarcinii;
- nerespectarea regulilor de igienă personală;
- obiceiuri proaste.
Posibilitatea transmiterii HPV în timpul travaliului nu a fost pe deplin determinată. Există informații despre depistarea unui agent infecțios la copii, precum și la fete înainte de activitatea sexuală. Conform unor rapoarte, ADN-ul papilomavirusului uman se găsește în aspiratul din nazofaringele nou-născuților în aproximativ 33% din cazuri.

Șansa de a contracta HPV prin contact sexual este de 66%
Riscul de infecție la femei crește odată cu tulburările hormonale, stresul frecvent, hipotermia și utilizarea prelungită a contraceptivelor orale.
Formele bolii
Papilomavirusul uman este împărțit în trei grupe:
- non-oncogen;
- oncogenicitate scăzută;
- oncogenicitate ridicată.
În funcție de caracteristicile tabloului clinic al bolii cauzate de HPV, se determină următoarele forme de infecție virală:
- latent sau purtător de virus - virusul nu se manifestă mult timp, este de obicei detectat în timpul diagnosticului din alt motiv;
- subclinic - virusul provoacă formarea de neoplasme (condiloame și negi), care ar putea să nu fie vizibile cu ochiul liber din cauza dimensiunilor lor mici;
- clinic - virusul se înmulțește activ în corpul uman, ducând la formarea de neoplasme vizibile cu ochiul liber.
Atunci când un virus afectează pielea cu formarea de veruci, următoarele forme ale acestora sunt: veruci vulgare (simple, obișnuite), plate (tinerețe), plantare, filiforme (papiloame, acrocorduri). HPV provoacă, de asemenea, dezvoltarea verucilor genitale (papiloame anogenitale).
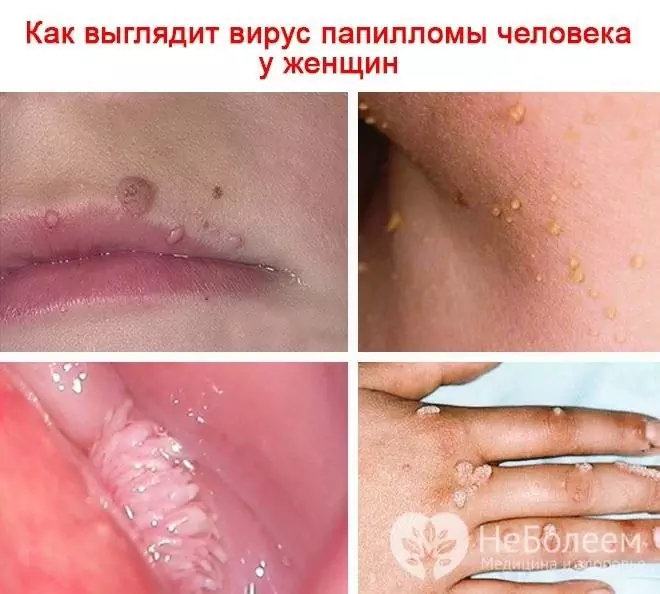
Dacă papilomavirusul uman la o femeie infectează pielea, apar negi, condiloame, papiloame
Papilomatoza respiratorie recurentă, o altă boală cauzată de HPV, este clasificată după cum urmează:
- tineresc - debutul bolii în copilărie sau la 11-12 ani;
- adult - debutul bolii la 30-40 sau după 60 de ani.
Simptomele virusului papilomului uman la femei
Papilomavirusul uman la femei în 13-34% din cazuri se desfășoară subclinic, un proces patologic pronunțat clinic este înregistrat la 1-3% dintre pacienți, în restul infecției are un curs latent. Procesul infecțios din zona genitală poate fi exacerbat pe fondul vulvovaginitei, endocervicitei, precum și al bolilor cu transmitere sexuală (chlamydia, herpes genital, gonoree, tricomoniază, sifilis).
Cele mai frecvente simptome ale papilomavirusului uman la femeile din sistemul genito-urinar sunt mâncărimea și arsurile în zona genitală, descărcarea vaginală patologică, durerea în timpul și / sau după actul sexual, fenomenele disurice. Un semn specific al leziunilor HPV în tractul urogenital la femei este condilomatoza vulvei, vaginului și colului uterin. La persoanele care practică actul sexual anogenital, papiloamele sunt adesea localizate în perineu și în regiunea perianală.
Mâncărimea și arsurile în zona genitală sunt un simptom comun al papilomavirusului uman la femei
În funcție de tipul de virus care a cauzat dezvoltarea procesului patologic pe piele, manifestările clinice ale bolii pot varia. Modificările patologice ale pielii, de regulă, sunt detectate la 1-6 luni de la infecție. Culoarea pielii de pe zonele afectate nu se modifică de obicei; în unele cazuri, papiloamele sunt de culoare albă până la maro. Papiloamele sunt neoplasme benigne ale pielii și membranelor mucoase și sunt creșteri ale țesutului conjunctiv care ies în afara țesuturilor înconjurătoare. Deoarece conțin vase de sânge, ele sângerează atunci când sunt răniți.
Negii vulgari au aspectul unei neoplasme solide cu un diametru mai mare de 1 mm și o suprafață keratinizată aspră, sunt predispuși la fuziune între ei și la deteriorarea zonelor semnificative ale pielii. În majoritatea cazurilor, neoplasmele sunt localizate pe pielea mâinilor, localizate de obicei în grupuri, dar în unele cazuri există o lungă existență a unei singure patologii. Dacă pacientul are boli cronice, precum și în alte condiții imunodeficiente, procesul patologic este predispus la răspândire. În cazuri izolate, poate apărea degenerarea malignă a negilor vulgari.
Odată cu dezvoltarea verucilor plantare, pe pielea piciorului apare un sigiliu cu o suprafață lucioasă și o margine proeminentă. În unele cazuri, alte neoplasme mai mici apar în jurul unui neg. Negii de pe picior sunt ușor răniți, după care devin dureroși, mai ales la mers. Din același motiv, o infecție secundară (bacteriană) li se adaugă mai des decât la alte neoplasme cauzate de HPV.
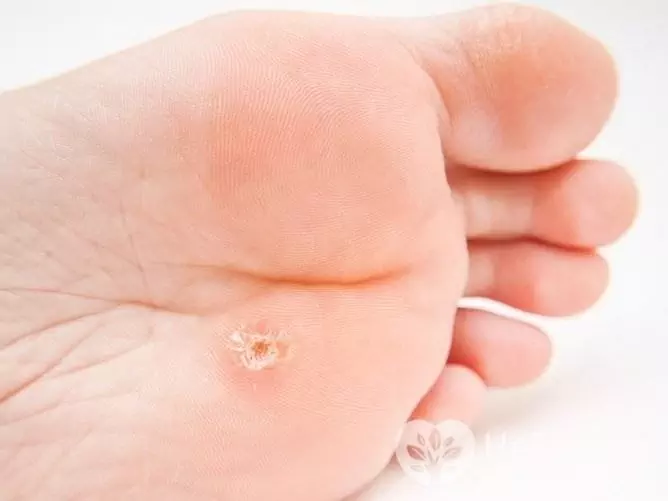
Negii plantari sunt cauzati de HPV
Negii plate apar ca neoplasme netede, plate, rotunjite, care pot avea o nuanță roz sau gălbuie. Diferența lor față de alte veruci în absența unui strat de keratinizare la suprafață, precum și în faptul că nu se formează niciodată în zona inghinală, pe pielea palmelor și a picioarelor și practic nu apar după 40 de ani.
Negii filiformi, sau papiloamele, sunt diagnosticați la aproximativ jumătate dintre pacienții cu vârsta peste 50 de ani care au depus cereri la o instituție medicală pentru neoplasme cutanate, iar la grupa de vârstă cu vârsta de 80 de ani și peste, se regăsesc în proporție de 100%. De obicei, papiloamele sunt localizate în jurul ochilor, pe gât, în axile, sub sân și în zona inghinală. La început, sunt mici noduli care nu sunt predispuși la keratinizare și nu diferă în ceea ce privește culoarea de restul pielii. În viitor, nodulii cresc în dimensiune, au un picior subțire. Papiloamele se rănesc ușor, în timp ce devin inflamate și dureroase. Spre deosebire de majoritatea celorlalte veruci, acestea nu sunt predispuse la autorezoluție spontană.
Odată cu apariția papilomatozei respiratorii recurente la pacienți, există o proliferare a papiloamelor pe membranele mucoase ale tractului respirator de la cavitatea nazală la părțile periferice ale plămânilor, cel mai adesea sunt afectate membranele mucoase ale laringelui. Această patologie se manifestă prin răgușeală, slăbiciune a strigătului. În cazuri severe (de obicei cu imunodeficiență concomitentă), obstrucție a căilor respiratorii.
Diagnostic
Complexul de măsuri diagnostice pentru HPV suspectat la femei depinde de tipul de leziune și de localizarea procesului patologic. Deci, pentru a identifica verucile filamentoase, este suficientă o examinare, iar pentru unii alții este necesară o analiză complexă a virusului papilomului uman la femei prin metode de diagnosticare a ADN-ului.
Atunci când tractul urogenital este afectat de virusul papilomului uman, se efectuează un examen ginecologic pentru diagnostic, precum și:
- colposcopie (examinarea intrării în vagin, a pereților vaginului și a zonei vaginale a colului uterin folosind un colposcop);
- examen citologic al frotiurilor luate din canalul cervical și colul uterin;
- cercetarea prin metoda reacției în lanț a polimerazei, care face posibilă identificarea prezenței și tipului de HPV.

Dacă o femeie este suspectată de infectarea cu HPV, se recomandă o colposcopie pentru a evalua starea colului uterin
În unele cazuri, neoplasmele de pe piele necesită identificarea cu ajutorul dermatoscopiei, examinarea răzuirii din zona afectată prin intermediul unei reacții în lanț a polimerazei.
Tratamentul bolilor cauzate de papilomavirusul uman la femei
Tratamentul etiotrop al virusului papilomului uman nu a fost dezvoltat, dacă este necesar, se utilizează terapie simptomatică. Neoplasmele cauzate de virusul papilomului uman trebuie eliminate.
Îndepărtarea papiloamelor, a verucilor genitale și a verucilor se efectuează prin mai multe metode, cea mai populară este electro-distrugerea. Cu ajutorul electro-distrugerii, este posibilă îndepărtarea ambelor neoplasme și afectarea zonelor mari afectate. Aspectele negative ale electro distrugerii includ necesitatea anesteziei, precum și riscul de cicatrizare, în special cu o zonă mare de influență.
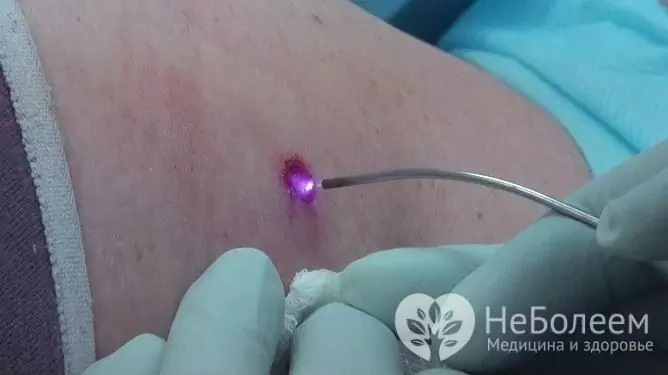
Papiloamele, condiloamele, negii cauzate de HPV la o femeie sunt îndepărtați cu succes cu un laser
Metoda criodestruirii, adică distrugerea țesuturilor folosind temperaturi ultra scăzute, vă permite să eliminați neoplasmele fără anestezie și fără formarea ulterioară a cicatricilor, dar are o aplicare limitată (este incomod să se utilizeze în zone greu accesibile).
Terapia cu laser vă permite să eliminați neoplasmele fără cicatrici ulterioare și fără a răni țesuturile din jur. Această metodă necesită anestezie locală.
Dacă se suspectează o posibilă malignitate, neoplasma este îndepărtată cu un bisturiu cu captarea țesuturilor înconjurătoare neafectate și apoi trimisă pentru examinare histologică.
Dacă virusul este deteriorat de membrana mucoasă a colului uterin, poate fi necesar un tratament chirurgical, laser sau crioterapie.
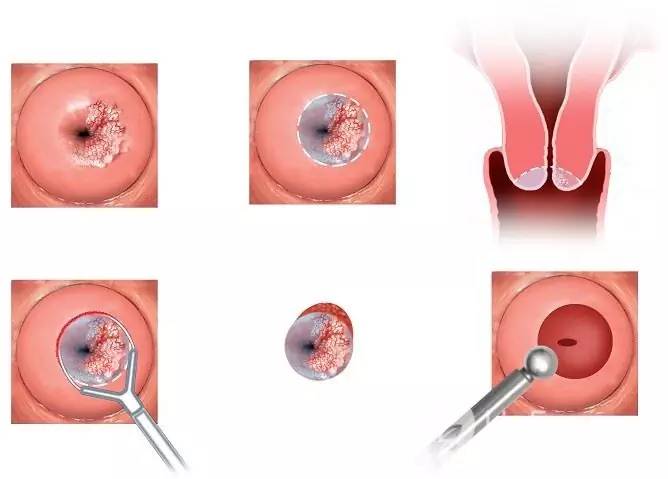
Conizarea colului uterin este un tip de tratament chirurgical pentru deteriorarea colului uterin cu papilomavirus uman
Riscul de recidivă este mare (aproximativ 30%) cu orice metodă de tratament, deoarece numai neoplasmul cauzat de virus este eliminat, iar virusul în sine rămâne în organism. În cazul patologiei generalizate, a terapiei sistemice antivirale, utilizarea imunomodulatorilor și a preparatelor vitaminice poate fi adecvată.
Pentru femeile care planifică o sarcină și femeile însărcinate cu suspiciune de infecție cu papilomavirusul uman al tractului genital, se recomandă observarea de către un ginecolog. Deoarece terapia antivirală poate avea un efect advers asupra fătului în curs de dezvoltare și riscul de transmitere a virusului la făt este relativ scăzut, tratamentul papilomavirusului uman la femei în timpul sarcinii este amânat până la nașterea copilului.
Posibile complicații și consecințe
Neoplasmele care apar atunci când sunt infectate cu virusul papilomului uman la femei sunt, în unele cazuri, predispuse la degenerescență malignă. Unele tipuri de papilomavirus contribuie la dezvoltarea carcinomului nazofaringian, colului uterin, vulvei și vaginului, neoplasmele maligne perianale.
Prognoza
În unele cazuri, este posibilă autorezolvarea neoplasmelor pielii și / sau a mucoaselor cauzate de infecția cu HPV. Odată cu dezvoltarea verucilor pe piele la persoanele cu imunitate normală, de regulă, rezoluția lor spontană este observată în aproximativ 67% din cazuri.
Prognosticul este în general bun. Excepția este infecția cu tipuri oncogene de papilomavirus uman.
Prevenirea
Măsurile de prevenire primară a infecției cu tulpini oncogene de HPV includ vaccinarea la femei, care este cea mai eficientă înainte de actul sexual și, prin urmare, este recomandată la vârsta de 11-13, dar poate fi efectuată ulterior (contraindicată în timpul sarcinii și alăptării).
În plus, pentru a preveni infectarea femeilor cu HPV, se recomandă să respectați măsurile preventive generale:
- respectarea regulilor de igienă personală;
- tratarea la timp a infecțiilor cu transmitere sexuală;
- utilizarea metodelor de contracepție barieră;
- refuzul sexului ocazional;
- respingerea obiceiurilor proaste;
- întărirea apărării organismului (alimentație adecvată, odihnă bună, activitate fizică suficientă, ședere în aer curat etc.);
- evitarea hipotermiei;
- evitarea stresului și a tensiunii psihice.
Videoclip YouTube legat de articol:

Anna Aksenova Jurnalist medical Despre autor
Studii: 2004-2007 „Primul colegiu medical din Kiev”, specialitatea „Diagnostic de laborator”.
Informațiile sunt generalizate și furnizate numai în scop informativ. La primul semn de boală, consultați-vă medicul. Automedicația este periculoasă pentru sănătate!






